Dans son discours annuel sur l’état de l’Union, le 7 février 2023, le président Joe Biden a appelé à étendre le plafonnement de 35 dollars par mois pour l’insuline à tous les Américains, y compris à ceux qui ont une assurance maladie privée. Si elle était adoptée, cette mesure rendrait l’insuline plus abordable et accessible à des millions de personnes diabétiques.
« Il y a des millions d’autres Américains qui ne bénéficient pas de Medicare, dont 200 000 jeunes atteints de diabète de type 1 qui ont besoin d’insuline pour sauver leur vie », a déclaré Joe Biden, faisant allusion à l’adoption, en août 2002, de la loi sur la réduction de l’inflation (Inflation Reduction Act, IRA) qui plafonnait à 35 dollars par mois le coût de l’insuline pour les 3,3 millions de bénéficiaires de Medicare qui utilisent de l’insuline. Medicare est le système d’assurance-santé géré par le gouvernement fédéral au bénéfice principalement des seules personnes âgées de plus de 65 ans. Cette mesure ne s’applique donc uniquement aux bénéficiaires de Medicare.
L’administration Biden avait proposé que le plafonnement à 35 dollars puisse concerner également les personnes dotées d’une assurance privée, soit plus de la moitié des Américains. Cette disposition n’a pas été adoptée par les sénateurs américains. La majorité requise était de 60 votes. Elle a été rejetée à trois voix près, 43 sénateurs républicains ayant voté contre l’adoption de cette mesure sociale. La petite histoire retiendra qu’un d’entre eux a un bâtiment de recherche portant son nom dans une faculté de médecine où des chercheurs travaillent sur le diabète…
« Finissons le travail cette fois-ci. Plaçons le coût de l’insuline à 35 dollars par mois pour chaque Américain qui en a besoin », a déclaré Joe Biden, précisant qu’« un Américain sur dix est diabétique. Chaque jour, des millions de personnes ont besoin d’insuline pour contrôler leur diabète et rester en vie. L’insuline existe depuis 100 ans. Sa fabrication ne coûte que dix dollars par flacon aux entreprises pharmaceutiques ».
Publiée le 13 janvier 2023 dans la revue en ligne JAMA Network Open, une étude a évalué l’impact qu’aurait le plafonnement du prix de l’insuline à 35 dollars par mois proposé par la loi sur la réduction de l’inflation (IRA). Des chercheurs du département de pharmacie clinique de l’université de Caroline du Sud (Columbia) ont estimé que sur les 3,1 millions de patients diabétiques bénéficiaires de Medicare Part D, 1,4 million (soit environ 45 % d’entre eux) avaient payé « de leur poche » 35 dollars ou plus par mois en 2019 pour leur insuline.
Par ailleurs, il ressort que la proportion des patients traités par insuline qui avaient déboursé cette somme mensuellement est passée de 21,7 % en 1966 à 44,6 % en 2013, puis est resté stable jusqu’en 2019. Il apparaît que des différences notables (fonction de l’âge, du sexe et/ou du groupe ethnique) existent en matière d’éligibilité à ce plafonnement, de sorte que les bénéficiaires de Medicare âgés de moins de 64 ans, de sexe féminin et appartenant à des minorités ethniques sont moins susceptibles d’être éligibles au plafonnement du prix de l’insuline à 35 dollars par mois. Avec pour conséquence de perpétuer les inégalités.
Enfin, les chercheurs indiquent que le fait de payer de sa poche 35 dollars ou plus par mois est associé à une moindre tendance (- 61 %) à adhérer au traitement.
Un diabétique américain sur six se rationne en insuline
Une étude parue en novembre 2022 dans les Annals of Internal Medicine, a montré que des patients diabétiques avaient, au cours des douze derniers mois, « sauté des doses d’insuline », « avaient pris moins d’insuline que nécessaire » ou « différé leur achat pour faire des économies », indiquant ainsi l’existence d’un rationnement. Conduite en 2021, cette étude a porté sur 982 patients sous insuline pour leur diabète. Cet échantillon était représentatif de la population des diabétiques américains, à savoir 1,4 million d’adultes vivant avec un diabète de type 1, 5,8 millions atteints de diabète de type 2 et 0,4 million présentant un autre type de diabète.
Il ressort que 16,5 % des adultes qui prennent de l’insuline se sont rationnés, soit environ un diabétique sur six. Ils sont également 14,2 % à différer l’achat du médicament, 10,6 % à utiliser une moindre quantité de produit et 9,6 % choisissant de sauter une dose d’insuline. Au total, 1,3 million de diabétiques américains ont adopté un tel comportement afin de dépenser moins.
Parmi les diabétiques de type 1, le comportement de rationnement le plus fréquemment observé (16,5 %) a consisté à prendre une quantité d’insuline inférieure à celle prescrite. Chez les diabétiques de type 2, ils étaient 13,8 % à différer l’achat du médicament et 9,5 % à s’administrer une quantité d’insuline inférieure à la dose nécessaire.
Les patients âgés de 65 ans et plus étaient moins nombreux que les autres à se rationner (11,2 % contre 20,4 % pour les personnes plus jeunes). Parmi les Noirs, 23,2 % se rationnaient versus 16 % des Blancs et des Hispaniques. Enfin, le taux de rationnement le plus élevé (29,2 %) a été observé dans le groupe de personnes non-assurées, suivi par les personnes ayant une assurance privée (18,8 %), une autre couverture (16,1 %), Medicare (13,5 %) et Medicaid (11,6 %). Rappelons que Medicaid fournit une assurance maladie aux personnes de moins de 65 ans à faibles revenus. En 2021, plus de 31 millions d’Américains n’avaient aucune couverture sociale, l’insuline étant donc inabordable pour eux.
« Avant la découverte de l’insuline il y a un siècle, un diagnostic de diabète pouvait être une sentence de mort. Les inventeurs ont vendu le premier brevet de l’insuline pour 1 dollar, mais aujourd’hui plus d’un million d’Américains sont rationnés en insuline, dont 258 965 adultes atteints de diabète de type 1. Bien que le rationnement soit plus fréquent chez les personnes non assurées, on l’observe également couramment chez les adultes ayant une couverture privée », soulignent Adam Garnet et ses collègues de la faculté de médecine de Harvard (Cambridge) et du Public Citizen Health Research Group (New York).
On se souvient que l’insuline a été découverte à Toronto (Canada) par Frederick Banting, James Collip, John MacLeod et Charles Best. Le brevet sur l’insuline avait été cédé le 23 janvier 1923 à Charles Best et James Collip et transféré à l’Université de Toronto pour la modique somme d’un dollar canadien chacun. John Macleod et Frederick Banting pensaient également qu’il serait contraire au serment d’Hippocrate d’agir autrement. Leur opinion est parfaitement résumée par la remarque de Banting selon laquelle « l’insuline appartient au monde et non à moi » (Insulin belongs to the world, not to me).
On manque de données sur les conséquences d’un tel rationnement de l’insuline, notamment sur ce qu’il peut engendrer comme atteintes organiques ou d’hospitalisations pour acidocétose (complication sévère du diabète), font remarquer les auteurs de l’étude parue dans les Annals of Internal Medicine. Pour autant, les chercheurs soulignent que des travaux antérieurs, des articles de presse mentionnant des décès liés au manque d’accès à l’insuline, de même que les connaissances de la physiopathologie du diabète, indiquent que le coût associé à la non-observance au traitement par insuline peut avoir des sérieuses conséquences, parfois mortelles. En 2017, la presse américaine avait relaté le décès d’un jeune homme de 26 ans du Minnesota, Alec Smith, mort du fait qu’il ne pouvait plus débourser les 1 300 dollars nécessaires pour son traitement quand il n’a plus été couvert par l’assurance de ses parents.
Cette étude fait écho à celle publiée en juillet 2022 dans la revue Health Affairs. Conduite par des chercheurs de la faculté de médecine de l’université de Yale qui avaient analysé des données nationales de 2017-18, elle concluait que « parmi les Américains qui utilisent de l’insuline, 14,1 % ont atteint des dépenses catastrophiques au cours d’une année, soit près de 1,2 million de personnes ». Près des deux-tiers des patients qui ont connu des dépenses aussi élevées étaient des bénéficiaires de Medicare.
L’insuline reste inaccessible à beaucoup de diabétiques américains
Le prix de l’insuline aux États-Unis est bien plus élevé que dans d’autres pays. De plus, les firmes pharmaceutiques ont augmenté le prix d’année en année, alors même que les produits sont restés inchangés. On rappelle que le marché mondial de l’insuline est aux mains de trois acteurs majeurs, les firmes biopharmaceutiques Eli Lilly, Novo Nordisk et Sanofi.
Selon un rapport de 2019 du Health Care Cost Institute, le prix de l’insuline a quasiment doublé entre 2012 et 2016, passant de 0,13 dollar à 0,25 dollar par unité. Cela correspond à une augmentation de 7,80 dollars par jour en 2012 à 15 dollars par jour en 2016 pour une personne prenant une quantité moyenne d’insuline (60 unités).
En 2016, les individus vivant avec un diabète de type 1 ont dépensé en moyenne 5 705 dollars pour leur insuline. Le Health Care Cost Institute prend comme exemple une personne qui utiliserait un stylo Lantus et un stylo Humalog toutes les 1 à 2 semaines et aurait besoin d’au moins sept boîtes de chaque produit au cours de l’année. Le rapport indique que les dépenses annuelles en insuline d’un tel individu, estimées à environ 3 200 dollars en 2012, ont atteint 5 900 dollars en 2016.
« Entre 2007 et 2018, le prix de certaines insulines a augmenté de plus de 200 %. Les personnes avec peu ou pas d’assurance maladie ont déclaré débourser plus de 1 000 dollars par mois quand des doses d’insuline plus élevées sont nécessaires. Ces prix déraisonnables impliquent pour elles de se rationner notamment sur la nourriture », souligne le Pr Irl Hirsh de l’Institut du diabète de l’université de Washington (Seattle) dans une correspondance publiée en octobre 2022 par l’hebdomadaire médical The Lancet.
« Une insuline abordable reste pour le moment hors de portée pour beaucoup de personnes aux États-Unis, mais il existe des solutions de rechange. L’insuline humaine bon marché est toujours disponible, bien qu’elle ne soit vendue que dans certaines pharmacies et ne fasse pas l’objet de publicité. (…) Chaque fabricant d’insuline a également des programmes permettant aux patients éligibles d’obtenir de l’insuline moins chère, ce qui implique généralement d’acquérir une carte de co-paiement à partir d’un site web. Malheureusement, peu de patients connaissent ces programmes », ajoute ce diabétologue. Ceci explique que certains patients diabétiques choisissent de traverser la frontière pour s’approvisionner en insuline au Canada ou au Mexique.
Paru en 2020, un rapport de la RAND Corporation (Santa Monica, Californie), commissionné par le ministère de la santé américain, a comparé le prix de l’insuline aux États-Unis à celui pratiqué dans d’autres pays.
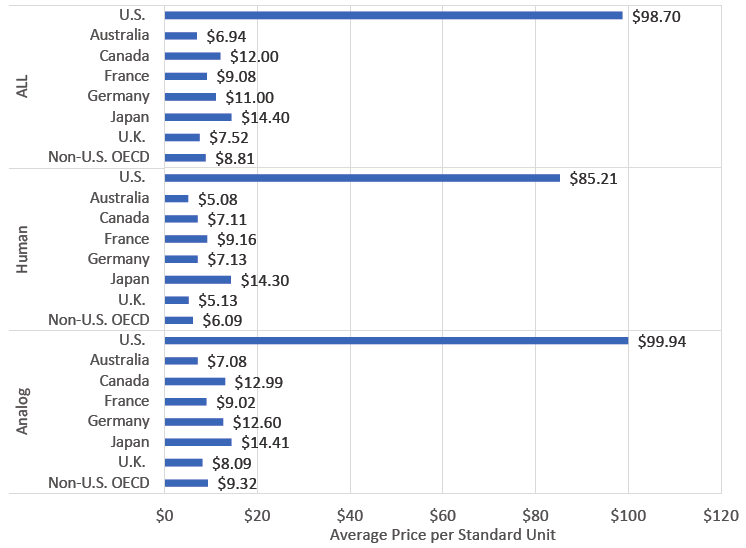
Par rapport aux autres pays et dans chaque catégorie d’insuline, les États-Unis ont des prix nettement plus élevés. En 2020, le prix moyen du fabricant américain par unité standard, toutes insulines confondues, était de 98,70 dollars, comparativement à 6,94 dollars en Australie, 12,00 dollars au Canada, 7,52 dollars au Royaume-Uni, 9,08 dollars en France, 11 dollars en Allemagne, et 8,81 dollars dans tous les autres pays de l’OCDE.
Les prix des analogues de l’insuline étaient plus élevés aux États-Unis que ceux des insulines humaines dans presque tous les autres pays.
Des prix 5 à 10 fois plus élevés que dans d’autres pays
Globalement, aux États-Unis, le prix pour tous les types d’insuline combinés était de 5,9 à 9,4 fois plus élevés que ceux des autres pays. Les prix aux États-Unis sont 3,8 fois plus élevés qu’au Chili et plus de 27 fois supérieurs à ceux observés en Turquie.
Une des mesures qui aurait pu réduire le prix de l’insuline consiste à produire un biosimilaire de l’insuline, équivalent pour les médicaments biologiques des génériques des médicaments chimiques. Mais il se trouve qu’aux États-Unis le prix du premier biosimilaire de l’insuline, dénommé Semglee et approuvé en juillet 2021 par la Food and Drug Administration (FDA), est à peine 5 % inférieur à celui de l’insuline commerciale ayant pour nom de marque Lantus. Ce que les patients doivent débourser de leur poche dépendra donc bien plus que d’avoir accès aux biosimilaires de l’insuline, déclarait en juin 2022 Leemore Dafny, économiste à la Harvard Business School (Boston), dans un éditorial du New England Journal of Medicine (NEJM).
D’autres initiatives sont en cours visant à réduire le prix de l’insuline. Une société à but non lucratif basée dans l’Utah, Civica, a annoncé son intention de court-circuiter la chaîne d’approvisionnement traditionnelle et de vendre à prix réduits, et non accessibles, des biosimilaires de l’insuline dès 2024. Cette société a annoncé vouloir développer et commercialiser des versions biosimilaires de trois insulines (aspart, lispro et glargine), qui représentent environ 80 % des prescriptions d’insuline aux États-Unis. Civica envisage de créer une ligne d’approvisionnement directe des fabricants aux acheteurs au détail.
Ce nouvel entrant sur le marché américain de l’insuline entend vendre un jeu de cinq stylos à insuline glargine pour une somme ne dépassant pas les 55 dollars, bien moins cher que le prix de 425 dollars pour l’insuline Lantus, de 404 dollars pour le biosimilaire Semglee.
Multiples intermédiaires dans la chaîne d’approvisionnement d’insuline
Pour comprendre, il convient de savoir qu’il existe aux États-Unis une chaîne d’intermédiaires qui conditionnent le prix que le patient paie pour son insuline. Ces multiples intervenants rendent compte de la complexité du marché du médicament. Ces intermédiaires sont les pharmacy benefit managers (PBM), des structures gestionnaires qui collectent les demandes de nombreux assureurs et employeurs et négocient des ristournes sur les prix de vente des médicaments de marque. Ces rabais correspondent habituellement à un pourcentage du prix figurant sur les listes de médicaments. Les laboratoires négocient donc leurs tarifs auprès des PBM, ces centrales qui, de leur côté, ajustent les prix pour le compte des compagnies d’assurance.
Mais d’autres intermédiaires interviennent dans la chaîne d’approvisionnement, tels que des distributeurs et des réseaux de pharmacies affiliées. « Chaque intermédiaire a intérêt à ce que les prix soient élevés. Ce système bénéfice à toutes les parties prenantes, mais pas aux patients qui paient le prix, ou une partie du prix, au comptoir de la pharmacie », souligne Leemore Dafny dans l’éditorial du NEJM.
Cette économiste n’hésite pas à qualifier ce système de « complexe et pervers ». Elle note qu’il existe même une version, sans nom de marque, du biosimilaire Semglee, en quelque sorte un super biosimilaire au prix de 148 dollars. Vendu 65 % moins cher que l’insuline Lantus (425 dollars), il ne figure pourtant pas dans le catalogue des trois principaux PBM. « Le résultat est qu’un médicament vieux d’un siècle est encore souvent inabordable pour des millions de patients qui en ont besoin », résume l’économiste. Et de conclure qu’il y a fort à parier que l’initiative de Civica se heurtera à la volonté des intermédiaires de maintenir le statu quo. Selon elle, ceux-ci ne manqueront pas d’introduire des nouveaux obstacles pour contrecarrer cette approche radicale, en exerçant par exemple une énorme pression sur les pharmacies qui leur sont affiliées.
Un système opaque de négociation des prix de l’insuline
D’autres initiatives ont récemment vu le jour pour s’attaquer au problème du prix inabordable de l’insuline aux États-Unis. En janvier 2023, l’État de Californie a intenté une action en justice contre trois grandes firmes pharmaceutiques (Eli Lilly, Novo Nordisk, Sanofi) et des PBM, ces importants intermédiaires gestionnaires, afin de tenter de réduire le prix de l’insuline pour les patients. Les procès intentés visent à exposer ce qui a été souvent considéré comme un système opaque de fixation des prix de l’insuline entre un oligopole, associant trois sociétés pharmaceutiques, et les trois principales PBM CVS, Express Scripts et United Health.
Cet État accuse ces sociétés de gonfler artificiellement et illégalement le prix des traitements et de se livrer à des pratiques en violation des lois de Californie sur la concurrence. Les critiques pointent des ententes illégales entre l’industrie pharmaceutique et les PBM, de même qu’une multitude de manœuvres relatives au droit des brevets, ces entreprises pouvant modifier certains éléments de la formulation de l’insuline ou de son mode d’administration, notamment en ayant recours aux stylos injecteurs, afin d’étendre la protection des brevets sur les marques d’insuline.
La Californie n’est pas le seul État à poursuivre en justice des firmes pharmaceutiques quant au prix de l’insuline. C’est également le cas de l’Illinois, de l’Arkansas, du Kansas, du Kentucky, du Minnesota et du Mississippi.
Par ailleurs, l’État de Californie envisage la possibilité de fabriquer sa propre insuline à bas coût et de créer une société à but non lucratif pour mettre à disposition sur le marché une insuline à un prix abordable. Un budget de 100 millions de dollars a été alloué par la Californie à ce projet.
D’autres États pourraient également développer et vendre leur propre insuline, comme ceux de Washington et du Maine, dont les projets ne sont cependant pas aussi avancés. La production de médicaments par un organisme public ne serait pas une première aux États-Unis. Le Michigan a ainsi produit ses propres vaccins par une entreprise gérée par l’État jusqu’aux années 1990. Par ailleurs, le Massachusetts continue de le faire à travers des institutions qu’il finance, les vaccins étant gratuitement distribués aux résidents de cet État.
Aux États-Unis, pays qui compte environ 38 millions de patients vivant avec un diabète dont environ 8 millions nécessitent un traitement par insuline, « cela pourrait permettre à ceux qui ont besoin d’insuline d’y avoir accès comme tous les autres patients des pays à revenus élevés », déclare le Pr Irl Hirsh. Et de conclure : « Les médecins en dehors des États-Unis peuvent avoir du mal à comprendre la manière dont le système de santé américain et ses politiciens ont bousillé l’accès à un médicament sauvant des vies. Hélas, les médecins américains sont tout aussi troublés ». Tout autant troublés, sans aucun doute, que les patients diabétiques français qui ne connaissent heureusement pas les mêmes difficultés pour se soigner.
Marc GOZLAN (Suivez-moi sur Twitter, Facebook, LinkedIn, Mastodon)
Mise à jour, 1 mars 2023 (17h41) : États-Unis : le laboratoire Eli Lilly réduit drastiquement les prix de son insuline (Le Parisien avec AFP)